Esta semana tivemos o Dia Mundial do Diabetes (14 de novembro), por isso trouxemos um caso clínico especial sobre diabetes! Este caso foi enviado pelo nosso ex-aluno, Dr. Gabriel Kreling:
Caso Clínico 10
Um paciente de 42 anos, masculino, descendente de japoneses, chegou ao pronto-socorro com um quadro de dor abdominal, náuseas, vômitos e astenia intensa há poucas horas. Negava febre, diarreia, dor torácica, tosse, dispneia ou palpitações. Relatou ser portador de diabetes tipo 1 há mais de 20 anos.
Na avaliação inicial do pronto-socorro, encontrava-se em REG, consciente, prostrado, taquipneico, depletado 2+/4+, com frequência cardíaca, pressão arterial e temperatura normais.
Por ser portador de diabetes, uma das primeiras condutas tomadas na emergência foi a aferição da glicemia capilar, que estava bastante elevada (384mg/dL).
Impressões iniciais
A apresentação inicial deste caso era bastante inespecífica.
Um quadro agudo de dor abdominal, vômitos e astenia pode ser provocado tanto por doenças leves e autolimitadas (como uma simples intoxicação alimentar ou gastroenterite aguda) quanto por patologias potencialmente graves como apendicite aguda, isquemia mesentérica, sepse, uremia e muitas outras.
Portanto, uma história clínica e um exame físico mais detalhados seriam fundamentais para ajudar a direcionar a investigação.
O que acabou mudando o foco deste caso foi o histórico de diabetes.
Em pacientes com diabetes (especialmente do tipo 1), sempre deve-se considerar descompensação aguda do diabetes na presença de sintomas sistêmicos agudos, depleção de volume importante e/ou hiperglicemia severa.
Nesta situação, a conduta mais correta é iniciar a hidratação, coletar exames para confirmação da crise hiperglicêmica (cetoacidose diabética ou estado hiperosmolar hiperglicêmico) e pesquisar fatores precipitantes da descompensação aguda (como uso irregular de insulina, infecção, uso de álcool ou drogas ou outras doenças agudas).
CONTINUAÇÃO DO CASO
Apesar dos sinais vitais normais, o paciente estava clinicamente depletado, por isso foi obtido um acesso venoso calibroso e iniciada hidratação com soro fisiológico.
Dada a suspeita de cetoacidose diabética, também foi feita a coleta de gasometria arterial e cetonemia para confirmação diagnóstica, bem como exames gerais (função renal, eletrólitos).
Nesse momento, enquanto aguardava os resultados dos exames, o médico residente resolveu conversar com o paciente para construir uma anamnese mais completa. O paciente contou que havia tido um episódio de síncope, pouco antes do início dos demais sintomas. O residente achou isso bem esquisito.
Logo chegaram os resultados dos exames, que não fechavam critérios para cetoacidose diabética.
Afastada a hipótese de cetoacidose diabética, e tendo em vista que as queixas do paciente eram inespecíficas e já tinham melhorado um pouco com a hidratação EV, o primeiro impulso do médico residente foi de tentar corrigir a glicemia com insulina, prescrever um antiemético e liberar o paciente.
Mas alguma coisa não encaixava…
E agora?
Neste momento surgiram duas novas informações altamente relevantes:
 Um novo sintoma (a síncope), que só foi descoberto quando o residente resolveu melhorar a história clínica. Esse novo sintoma não podia ser explicado inteiramente pela hipótese inicial de cetoacidose diabética, pois síncope não é uma manifestação habitual nesses casos;
Um novo sintoma (a síncope), que só foi descoberto quando o residente resolveu melhorar a história clínica. Esse novo sintoma não podia ser explicado inteiramente pela hipótese inicial de cetoacidose diabética, pois síncope não é uma manifestação habitual nesses casos;
 Os exames laboratoriais (gasometria, cetonemia), que foram solicitados inicialmente para confirmar cetoacidose diabética, retornaram normais, e portanto essa hipótese acabou sendo descartada.
Os exames laboratoriais (gasometria, cetonemia), que foram solicitados inicialmente para confirmar cetoacidose diabética, retornaram normais, e portanto essa hipótese acabou sendo descartada.
Portanto, apesar de ter sido levantada (corretamente) a hipótese de cetoacidose na avaliação inicial deste paciente, agora era necessário buscar outra explicação para o quadro.
Uma grande tentação neste momento – já que o paciente estava melhor, depois da hidratação inicial – seria atribuir todos os sintomas a alguma perturbação gastrointestinal leve, e dar alta ao paciente apenas com sintomáticos.
Mas o médico residente ainda não tinha uma explicação razoável para a síncope!
Essa peça teimava em não se encaixar no restante do quebracabeças.

Voltando ao caso
A história de síncope inexplicada levou o residente a pedir um eletrocardiograma (imagem abaixo):
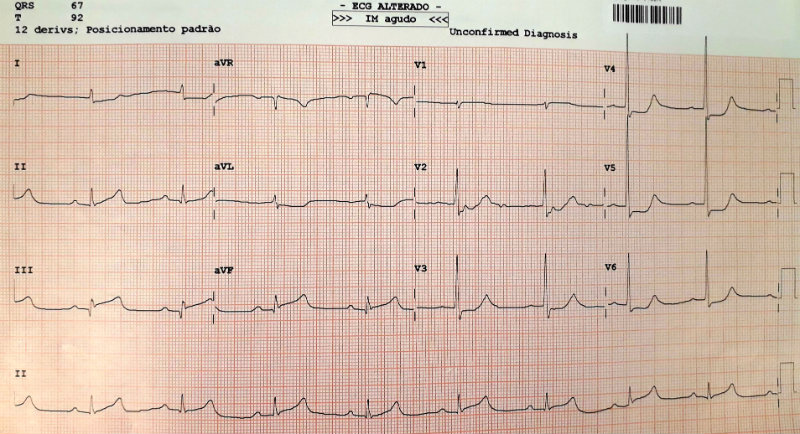
Havia um supradesnivelamento do segmento ST, nas derivações inferiores (D2, D3 e aVF).
Mas, como esse paciente poderia estar infartando? Sem dor torácica nenhuma?…
Na dúvida, e como o paciente estava estável, o residente aguardou mais 20 minutos e pediu um novo eletrocardiograma. (Se fosse mesmo um infarto com supra de ST, o eletro iria mudar nesse prazo.)
O novo eletro mostrou um bloqueio atrioventricular de 3º grau (BAVT), com progressão de onda Q (imagem abaixo):
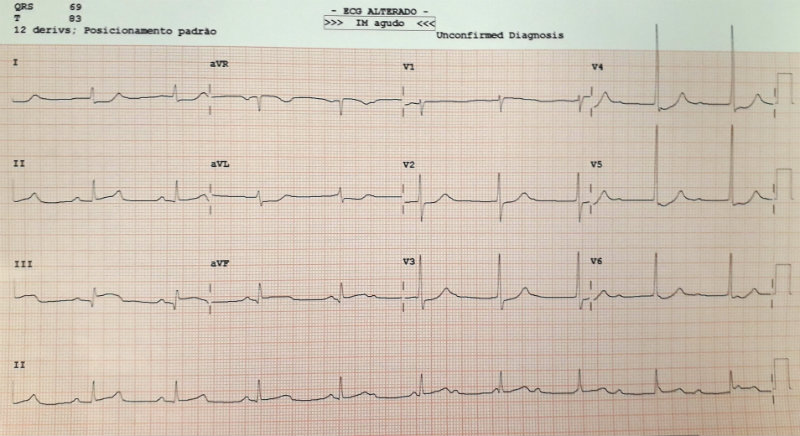
O paciente foi imediatamente encaminhado para um cateterismo.
Foram encontradas duas artérias coronárias ocluídas.
Após a revascularização, o paciente evoluiu bem, com melhora completa das queixas, e teve alta poucos dias depois.
diagnóstico final
infarto agudo do miocárdio em paciente com diabetes tipo 1
Comentários finais
Este paciente provavelmente só recebeu o diagnóstico correto de infarto graças à atitude do médico residente que o atendeu.
Como pudemos ver na história, o residente preocupou-se em fazer 3 coisas importantíssimas:
 Colher uma história mais completa de um paciente atendido no pronto-socorro, assim que foram tomadas as medidas iniciais de urgência, o paciente foi estabilizado e portanto “sobrou” um tempinho para isso. Só assim foi detectada a história de síncope antecedendo os demais sintomas;
Colher uma história mais completa de um paciente atendido no pronto-socorro, assim que foram tomadas as medidas iniciais de urgência, o paciente foi estabilizado e portanto “sobrou” um tempinho para isso. Só assim foi detectada a história de síncope antecedendo os demais sintomas;
 Quando a cetoacidose foi descartada e o paciente parecia estar melhor, avaliar se algo “não encaixava”, antes de concluir que era apenas uma gastroenterite aguda leve. Alguns pacientes com quadro agudo de diarreia ou vômitos podem ficar depletados e assim evoluir com hipotensão ou síncope devido à hipovolemia, mas nesse caso a síncope deveria acontecer depois dos vômitos, não antes;
Quando a cetoacidose foi descartada e o paciente parecia estar melhor, avaliar se algo “não encaixava”, antes de concluir que era apenas uma gastroenterite aguda leve. Alguns pacientes com quadro agudo de diarreia ou vômitos podem ficar depletados e assim evoluir com hipotensão ou síncope devido à hipovolemia, mas nesse caso a síncope deveria acontecer depois dos vômitos, não antes;

Buscar uma outra explicação para a síncope, já que esta continuava inexplicada. Como vimos num caso anterior, a primeira pergunta que deve ser respondida, na avaliação de todo paciente com síncope, é se esta tem causa cardiogênica (que tem pior prognóstico) ou não-cardiogênica. Portanto, o eletrocardiograma estava muito bem indicado – e foi a pista que levou ao diagnóstico correto.
Ou seja: o médico residente que atendeu este paciente só foi capaz de fazer o diagnóstico correto – e salvar a vida do paciente – graças ao uso correto de três perguntas mágicas, que são, provavelmente, as três melhores ferramentas para prevenção de erros diagnósticos:
- “Está faltando alguma informação importante?”
- “Há alguma coisa que não encaixa?”
- “O que mais pode ser?”
Um complicador neste caso é se tratava de um infarto da parede inferior do miocárdio. Infartos inferiores podem apresentar-se com dor predominante em epigástrio, levando à confusão com quadros abdominais agudos, ou apenas com manifestações hemodinâmicas (hipotensão, choque), por isso seu diagnóstico é especialmente traiçoeiro.
Finalmente, cabe aqui um comentário sobre o diabetes. Apesar de portadores de diabetes terem um risco bastante elevado de doença arterial coronariana, não é incomum que as síndromes coronarianas agudas tenham uma apresentação bastante atípica nesses pacientes. Essa, inclusive, é uma das 7 maiores armadilhas na avaliação da síndrome coronariana aguda! (Veja quais são as outras neste nosso post.)
Uma das explicações para isso é uma complicação crônica do diabetes: a neuropatia autonômica cardiovascular, que causa danos sérios à inervação do coração. A presença dessa complicação altera – e, muitas vezes, anula – a sensação de dor quando o miocárdio sofre uma isquemia.
Por isso, sabe-se que até 10% dos episódios de infarto agudo do miocárdio em pacientes com diabetes ocorrem sem dor!
Sendo assim, fique esperto! Lembre-se que dor abdominal nem sempre tem origem no abdome.
E sempre peça um eletrocardiograma para todo paciente com diabetes que se apresentar com sintomas sistêmicos agudos, síncope, arritmias ou dispneia súbita sem explicação!
Sobre o autor:
 O Dr. Gabriel Afonso Dutra Kreling é médico formado pela Universidade Estadual de Londrina (UEL) e especialista em Clínica Médica pelo Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HC-FMUSP). Atualmente, é Professor Auxiliar de Clínica Médica na Universidade Estadual do Oeste do Paraná (UNIOESTE), em Cascavel (PR).
O Dr. Gabriel Afonso Dutra Kreling é médico formado pela Universidade Estadual de Londrina (UEL) e especialista em Clínica Médica pelo Hospital das Clínicas da Faculdade de Medicina da Universidade de São Paulo (HC-FMUSP). Atualmente, é Professor Auxiliar de Clínica Médica na Universidade Estadual do Oeste do Paraná (UNIOESTE), em Cascavel (PR).
Gostou das três perguntas mágicas antierros?…
Leia mais sobre essas e outras estratégias de prevenção de erros diagnósticos no nosso post sobre o Checklist do Diagnóstico Seguro!






