Autor: Dr. Gabriel Braga
O Acidente Vascular Cerebral, ou AVC, pode ser reconhecido sem grandes dificuldades quando estamos frente a um paciente com um sintoma neurológico focal negativo (perda de função), de instalação súbita e persistente.
Nesses casos, o diagnóstico de AVC é direto – ainda bem, já que se trata de uma doença com tratamento tempo-dependente, na qual cada minuto custa literalmente 2 milhões de neurônios!
O diagnóstico das apresentações clássicas, em geral, não é um grande desafio. Ainda, o uso de algumas escalas, como a Cincinatti ou a ROSIER, pode aumentar a sensibilidade diagnóstica.
Entretanto, o a AVC se manifesta de várias formas… e é aí que começa o problema.
As doenças não leem livros
As dificuldades para o diagnóstico de AVC acontecem quando a apresentação clínica na entrada se afasta um pouco do paciente “protótipo” que aprendemos a reconhecer.
Veja alguns exemplos de quadros atípicos de AVC abaixo e comprove como eles, de fato, podem nos confundir e gerar dúvidas:
ALGUMAS presentações "atípicas" de AVC:
– Sintomas neuropsiquiátricos ou alteração qualitativa da consciência: tornam difícil o estabelecimento de uma topografia ao exame neurológico, ou seja, fica difícil identificar o local da lesão;
– Sintomas positivos, como, por exemplo, distúrbios de movimento como coreia ou limb-shaking syndrome; a dificuldade é que são justamente o contrário dos clássicos déficits neurológicos;
– Sintomas neurológicos isolados: apenas vertigem, disfagia, síndrome do sotaque estrangeiro;
– Sintomas que simulam lesões em nervos periféricos, como, por exemplo, uma monoparesia de membro superior ou uma síndrome vestibular.
Camaleões e imitadores

Lembra-se do nosso post anterior sobre camaleões e imitadores?
Pois bem, os quadros atípicos de AVC, em que ele se “disfarça” de outras doenças, são conhecidos no meio especializado como camaleões de AVC (stroke chameleons).
Nesses casos, a anamnese novamente se mostra a ferramenta mais útil para o diagnóstico de AVC. A instalação súbita, associada a uma história epidemiológica positiva (com presença de fatores de risco para AVC, como hipertensão, diabetes, tabagismo, fibrilação atrial etc.), acaba aumentando a chance do diagnóstico correto.
Aqui, vale a pena reforçar o conceito de “súbito”: é quando o paciente (ou seus acompanhantes) consegue dizer a hora exata do início dos sintomas. Inclusive, esta é a informação mais importante da anamnese de um paciente com AVC!
O outro lado da moeda são os imitadores de AVC, ou stroke mimics. Estas são outras doenças (neurológicas ou não) que se manifestam como déficits neurológicos súbitos e persistentes.
Estas condições, embora não sejam AVC, também são de grande importância diagnóstica, pois podem causar graves consequências para os pacientes se deixadas sem tratamento, ou se inadequadamente tratadas com trombólise.
A lista dos imitadores de AVC mais comuns inclui: crises convulsivas, síncope, sepse, distúrbios funcionais de origem psicossomática, encefalopatias metabólicas e intoxicações.
Dica de ouro para diagnóstico diferencial
Uma pista importante que ajuda a identificar possíveis imitadores de AVC, e também complicações de AVC em pacientes incapazes de relatar seus sintomas, é o achado de normotensão ou hipotensão na fase aguda do AVC.
Como todos sabem, a resposta fisiopatológica esperada na fase aguda de um AVC é a hipertensão arterial. (E, antes que alguém fale que essa resposta é uma tentativa do cérebro manter sua perfusão tecidual, já adianto: o cérebro não tem uma metaconsciência que luta pra se salvar. A hipertensão é resultante de um desequilíbrio agudo no balanço autonômico, mais especificamente de uma dessensibilização da alça aferente dos barorreceptores.)
Portanto, se o paciente é trazido ao PS com possível diagnóstico de AVC agudo, mas encontra-se normotenso ou hipotenso, devemos desconfiar de outras possibilidades. (Veja um exemplo no nosso Caso Clínico 3!)
As doenças mais importantes no diagnóstico diferencial dessa situação estão no quadro abaixo:
Causas de déficit neurológico agudo em paciente normotenso ou hipotenso:
– Falência de bomba cardíaca, seja por um infarto transmural ou uma arritmia de baixo débito concomitante ao AVC agudo;
– Dissecção aguda de aorta, sendo que nesta situação provavelmente encontraremos assimetria de pulso e pressão arterial entre os dois membros superiores;
– Sepse ou desidratação (ou depleção, para acalmar os nefrologistas), já que a disfagia complica aproximadamente 80% dos pacientes com AVC agudo;
– Hipotensão iatrogênica (por exemplo, administração indevida de anti-hipertensivos);
– Diagnóstico alternativo não-AVC (outra causa de alteração neurológica aguda).
A anamnese e uma abordagem sistemática aos pacientes, com atenção aos sinais vitais e exame físico geral, seguidas de um protocolo mínimo de exames complementares no primeiro atendimento (glicemia capilar, hemograma, função renal e enzimas cardíacas) permite evitar muitos erros no diagnóstico de AVC.
Além disso, também ajuda a evitar situações embaraçosas, como ter que checar o resultado de uma tomografia de crânio solicitada para um paciente que só tinha hipoglicemia.
Como usar bem a neuroimagem?
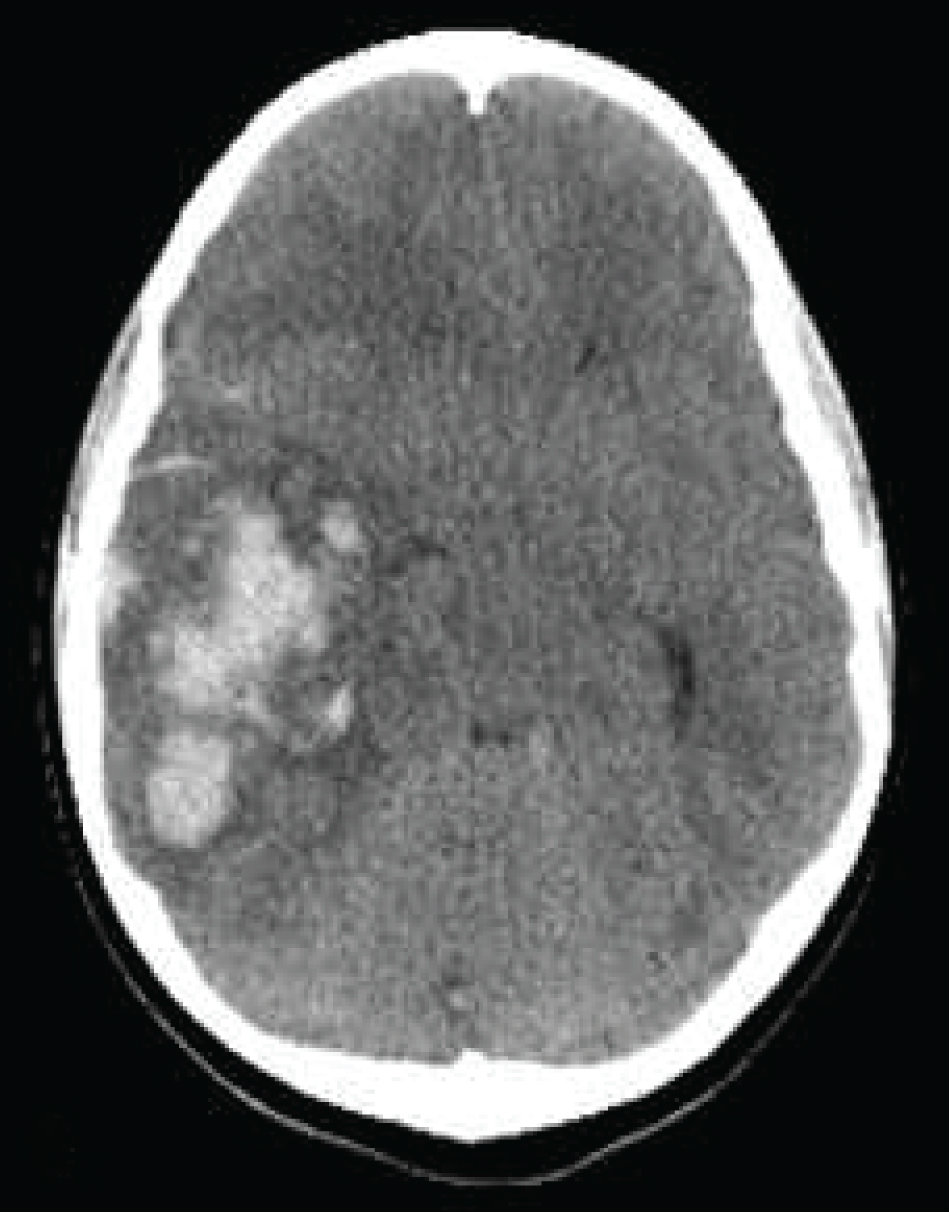 Os exames de imagem em Neurologia, ou seja, a neuroimagem, também são repletos de “pegadinhas” que podem interferir no diagnóstico de AVC.
Os exames de imagem em Neurologia, ou seja, a neuroimagem, também são repletos de “pegadinhas” que podem interferir no diagnóstico de AVC.
Na fase aguda do AVC, a neuroimagem tem duas funções:
1) Diferenciar o evento isquêmico do hemorrágico;
2) Determinar a extensão do insulto vascular cerebral.
O AVC hemorrágico, em especial a hemorragia subaracnóidea (HSA), com seu aspecto hiperdenso, é geralmente diagnosticado pela tomografia de crânio, com boa sensibilidade. Entretanto, caso o paciente com HSA também se apresente com uma anemia acentuada (no contexto, por exemplo, de uma leucemia), pode não haver conteúdo de ferro suficiente nas hemácias para contrastar o exame. Nesses casos, uma tomografia normal não afasta o diagnóstico.
Já o AVC isquêmico pode não ser visível em exames tomográficos muito precoces (na verdade, até estes exames já apresentam alterações, mas são sutis e de difícil visualização para observadores não treinados), ou em infartos da circulação posterior. Nessas situações, a ressonância magnética, se disponível, pode ser muito útil. A sequência de difusão, em especial, altera-se muito precocemente (em questão de minutos) na evolução de um AVC. O problema é que a alteração nesta sequência é muito inespecifica, podendo estar presente em outras condições, como: hipoglicemia, tumores, encefalites ou até mesmo crises de enxaqueca.
Conclusões
Apesar do diagnóstico de AVC ser clínico e a anamnese, soberana, a verdade é que nem sempre conseguimos realizar o diagnóstico. Uma meta-análise recente, incluindo cerca de 15 mil pacientes, identificou que quase 9% dos diagnósticos de AVC estão errados.
O risco de erro diagnóstico é bem maior nas situações em que os sintomas neurológicos são inespecíficos, leves ou transitórios. Nessas situações, erros ocorrem em 25% a 60% dos casos, segundo esse estudo.
Assim, até mesmo profissionais experientes podem apresentar dificuldades para o diagnóstico de AVC em algumas situações. As dicas acima aumentam a chance de acerto, mas se a informação disponível ainda não permitir uma resposta diagnóstica óbvia, sugere-se que toda a cascata de atendimento ao AVC na emergência continue, até que um diagnóstico alternativo de maior probabilidade se estabeleça.
PARA SABER MAIS:
Nor AM, Davis J, Sen B, et al. The Recognition of Stroke in the Emergency Room (ROSIER) scale: Development and validation of a stroke recognition instrument. Lancet Neurol, 2005.
Hankey GJ, Blacker DJ. Is it a stroke? BMJ, 2015.
Fernandes PM, Whiteley WN, Hart SR, Al-Shahi Salman R. Strokes: mimics and chameleons. Pract Neurol, 2013.
Nentwich LM, Veloz W. Neuroimaging in Acute Stroke. Emerg Med Clin North Am, 2012.
Tarnutzer AA, Lee SH, Robinson KA, Wang Z, Edlow JA, Newman-Toker DE. ED misdiagnosis of cerebrovascular events in the era of modern neuroimaging. Neurology, 2017.
Agradecemos imensamente ao Dr. Gabriel Braga pela sua brilhante contribuição!
SOBRE O AUTOR:
 O Dr. Gabriel Pereira Braga é graduado em Medicina e fez residência médica em Clínica Médica pela Universidade Estadual de Londrina (UEL).
O Dr. Gabriel Pereira Braga é graduado em Medicina e fez residência médica em Clínica Médica pela Universidade Estadual de Londrina (UEL).
Fez residência em Neurologia e Doutorado pela Universidade Estadual Paulista “Júlio de Mesquita Filho” – UNESP, onde foi Responsável Técnico e Coordenador da Unidade de AVC por 5 anos.
Atualmente, é neurologista assistente e responsável pelo Ambulatório de Neurovascular do Hospital Universitário Maria Aparecida Pedrossian da Universidade Federal do Mato Grosso do Sul (UFMS), e atende no AVCCENTER Neurologia. É Membro Titular da Academia Brasileira de Neurologia (ABN), e atualmente vice-coordenador do Departamento Científico de Neurossonologia da ABN.
Autores:
- Fabrizio Almeida Prado
- Gabriel Pereira Braga
- Leandro Arthur Diehl
- Pedro Alejandro Gordan
Você pode referenciar o artigo acima usando o Digital Object Identifier (Identificador de Objeto Digital) – DOI.
DOI: 10.29327/823500-15


![William Osler: O Pai da Medicina Moderna [LIVRO]](/wp-content/uploads/2022/05/livro-capa-500x383.jpg)



Baitas dicas. Página top! E muito bem colocada a questão da DEPLEÇÃO, já estava me contorcendo aqui.
Obrigado Prof. Marcel! Abração
excellent!!! loved the paper
Thanks Edita!