A imensa maioria dos cursos de graduação em Medicina no Brasil e no mundo sofre de uma grave deficiência: eles só ensinam dois dos três pilares do diagnóstico correto.
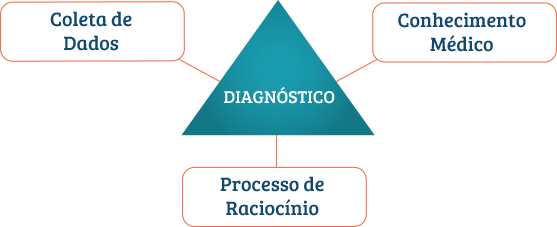
Todo curso de Medicina ensina sistematicamente a coleta de dados (Semiologia) e o conhecimento de doenças (que é a maior parte do currículo). Mas pouquíssimos ensinam o terceiro pilar do diagnóstico: o raciocínio clínico.
Infelizmente, nas palavras do Dr. Mark Graber, fundador da Sociedade para Melhorar o Diagnóstico na Medicina (Society to Improve Diagnosis in Medicine – SIDM):

Não é à toa que os erros diagnósticos configuram uma das cinco maiores causas de morte nos Estados Unidos, ocorrendo em um a cada 10 ou 15 diagnósticos que fazemos na prática clínica (em média).
Isso precisa mudar!
Se queremos prover uma assistência à saúde segura e efetiva – em outras palavras, se nos preocupamos em promover a segurança do paciente – precisamos investir, desde já, em maneiras de reduzir o risco de erros diagnósticos. E tudo começa com educação médica adequada! Discutir os processos de raciocínio clínico diagnóstico deveria ser uma parte integrante do currículo de todo curso de graduação em Medicina.
Mas como é que estudantes de Medicina que ainda nem aprenderam muitas doenças podem aprender raciocínio clínico (uma habilidade essencialmente prática)?
A resposta é: usando uma metodologia ativa de ensino-aprendizagem que consiga promover, ao mesmo tempo, o aprendizado das ciências biomédicas e o desenvolvimento de habilidades de raciocínio clínico. Fazendo isso, é possível aprender a pensar como médico ao mesmo tempo em que se aprende sobre doenças, desde o primeiro semestre do curso de Medicina!
E a metodologia que julgamos mais adequada e efetiva para essa dupla finalidade é aquela que incorpora a discussão de casos clínicos como atividade central: a Aprendizagem Baseada em Casos, ou Case-Based Learning (CBL).
Você já tinha ouvido falar do método CBL?
Continue lendo para aprender um pouco mais sobre o CBL e como pode ser usado nos cursos de Medicina.
Um breve histórico do case-based learning ( CBL )
A Aprendizagem Baseada em Casos ou Case-Based Learning (CBL), também conhecida como Ensino por Estudo de Casos ou Método de Aprendizagem por Casos, é uma metodologia ativa de ensino-aprendizagem que parece novidade, mas não é! O CBL já é um método pedagógico estabelecido há muito tempo.
O primeiro professor de Patologia na Universidade de Edinburgh, James Lorrain Smith, já praticava o que ele chamava de “Método de Ensino de Patologia usando Casos” desde 1912, com o intuito de ajudar os estudantes a correlacionar os sinais e sintomas dos pacientes (pesquisados a partir dos seus prontuários) com seus achados anatomopatológicos postmortem.
Outros campos de estudo, como a Administração, também usam esse método há décadas, como é o caso da Harvard Business School, que utiliza essa metodologia desde 1908 (até hoje!).
Ligar a teoria com a prática é um dos objetivos mais comumente citados das atividades de CBL.
No caso da educação de médicos (e outros profissionais de saúde), obviamente o ideal é construir atividades usando casos clínicos de pacientes reais. A autenticidade conferida por um caso verídico (especialmente se o estudante teve oportunidade de ter contato direto com o paciente em questão) traz relevância e contextualiza a atividade didática.
Pode-se, ainda, discutir na mesma atividade vários aspectos relacionados ao caso – conteúdo clínico, ciência básica, questões sociais – de forma integrada.
CBL e PBL: SEMELHANÇAS E DIFERENÇAS

Quem tem alguma familiaridade com outra metodologia ativa de ensino-aprendizagem amplamente usada na educação médica – a Aprendizagem Baseada em Problemas, ou Problem-Based Learning (PBL) – já deve ter se dado conta de várias similaridades entre este método e o CBL.
De fato, ambos são metodologias ativas, feitas em pequenos grupos, facilitadas por um tutor, e baseadas na discussão de situações comuns da prática (“problemas” no PBL, “casos clínicos” no CBL).
No entanto, o CBL tem um enfoque mais clínico e é mais estruturado, pois exige um pouco mais de direcionamento da parte do tutor. Com isso, promove questionamentos mais dirigidos e focados e tem objetivos de aprendizagem mais bem definidos e homogêneos.
Além disso, a sua maior vantagem, na nossa opinião, é simular de maneira mais aproximada e realista os processos de pensamento que efetivamente ocorrem na cabeça do médico quando ele precisa tomar decisões para ajudar um paciente. Ao fazer os estudantes tomarem decisões de caráter clínico (sejam elas diagnósticas, terapêuticas ou prognósticas) com o apoio de um médico, eles aprendem na prática a pensar como os médicos pensam. Aprendem raciocínio clínico – e ganham sua identidade profissional como médicos.
Por isso, acreditamos que o CBL represente um avanço em relação ao PBL – especialmente quando usado em momentos do curso de Medicina com enfoque mais “clínico”, por assim dizer, como na 3ª ou 4ª séries do curso (pré-internato).
CBL num curso de graduação em Medicina: experiências e aprendizados
Tendo em vista que sou um entusiasta da educação médica e do raciocínio clínico, e que tive a oportunidade de participar da gestão do curso de Medicina da nossa instituição (a Universidade Estadual de Londrina – UEL, uma das primeiras escolas médicas do Brasil a adotar currículo integrado e metodologia PBL, no final da década de 1990), em 2018 eu consegui convencer um grupo de colegas docentes (dentre eles, meu amigo e colega aqui do Raciocínio Clínico, Dr. Fabrizio Prado) a experimentar o método de CBL em alguns dos módulos do nosso curso, em substituição ao PBL.
Buscando por embasamento teórico e direcionamento na literatura, encontramos um livro publicado pelo Dr. Olle ten Cate, da Universidade de Utrecht, na Holanda, que usa CBL há muitos anos na escola médica de lá, com o nome chique de Educação de Raciocínio Clínico Baseada em Casos (Case-based Clinical Reasoning Education – CBCRE).
Nossa primeira experiência foi no módulo de “Dor” (o primeiro módulo da 3ª série do curso), em que substituímos os problemas do PBL (com os quais nossos estudantes estavam acostumados) por casos que foram discutidos usando exatamente a metodologia de CBCRE descrita pelo Dr. ten Cate: abre e fecha o caso no mesmo dia, sendo que os estudantes precisam ler previamente um texto selecionado pelos docentes.
Deu certo no sentido em que os alunos e os docentes ficaram mais motivados para estudar e discutir (afinal, tanto os estudantes de Medicina como os docentes – médicos – gostam de pensar como médicos e de ajudar pacientes) e sentiram ter um papel mais ativo na discussão e na tomada de decisões para o caso.
Mas houve alguns problemas: os conteúdos de ciências básicas (anatomia, histologia, bioquímica etc.) que deveriam integrar a discussão dos casos acabaram ficando em segundo plano (os aspectos clínicos eram mais interessantes), e não houve oportunidade para “resgatá-los” com leitura a posteriori (pois os alunos já deviam ler, em seguida, o texto preparatório para o caso seguinte).
Após ampla discussão entre docentes e alunos envolvidos, concluímos que o método CBCRE não era o ideal para nosso curso.
Experimentamos outros formatos, adaptados do original, em outros módulos. Avaliamos novamente, discutimos, readaptamos – até chegar a um formato que consideramos o mais adequado para nossos objetivos de ensino-aprendizagem na graduação em Medicina.
Como conduzir atividades didáticas usando a metodologia CBL
Na nossa avaliação, a melhor maneira de conduzir atividades didáticas usando CBL é uma mais semelhante à rotina do PBL à qual nossos estudantes já estavam habituados (portanto, menos disruptiva): fazendo a “abertura” e o “fechamento” do caso em dias separados, com oportunidade para estudo individual entre os dois.
Com isso, houve maior estímulo à discussão e ao estudo e, como houve um período programado para estudo entre a abertura e o fechamento, os objetivos de estudo foram atingidos de forma mais satisfatória e homogênea entre os diferentes grupos.
Neste desenho, o enfoque também é mais clínico, o que foi mais motivador para discentes e docentes (estes últimos, na sua imensa maioria, médicos).
Assim como o PBL, o “nosso” CBL também foi montado seguindo uma sequência de passos a serem cumpridos nas discussões, apresentada na figura abaixo:

A “abertura” (primeiro dia da discussão do caso) vai até a etapa 6 (em que se comparam os scripts das doenças); as etapas 7 a 10 são realizadas no “fechamento” (segundo dia).
COMO DEVEM SER OS CASOS CLÍNICOS PARA USO NO CBL?
De acordo com um interessante artigo de Cohen, Newman & Fishman (2016), bons casos para uso no Case-Based Learning (CBL) devem ser, de preferência:
– autênticos;
– baseados em situações comuns;
– contados em forma de história;
– alinhados com os objetivos de ensino;
– interessantes e estimulantes;
– desenhados para exigir tomada de decisões;
– aplicáveis de forma geral na vida real.
CONCLUSÕES
Acreditamos que a experiência de empregar o CBL em substituição ao PBL em momentos mais “clínicos” do nosso curso de graduação em Medicina (3ª e 4ª séries) foi bastante positiva, e potencialmente mais adequada que o PBL para fomentar o desenvolvimento de habilidades de raciocínio clínico em nossos estudantes.
Por essa razão, no nosso processo de reformulação curricular do curso de graduação em Medicina da UEL (tema de estudo do meu pós-doutorado em Ensino na Saúde, junto às Faculdades Pequeno Príncipe), optamos por adotar o CBL como metodologia ativa de ensino-aprendizagem.
Estamos convencidos que, se quisermos ajudar nossos estudantes a aprender a pensar como médicos, não há maneira melhor do que colocá-los em situações onde eles precisam tomar decisões e resolver problemas típicos do campo profissional do médico. O segredo é usar casos clínicos no lugar de problemas. Assim, os estudantes fingem tanto que estão pensando como médicos que, ao final, não precisam mais fingir: aprenderam a pensar como médicos; aprenderam a ser médicos.
E a educação médica – assim como a Medicina em geral – continua sempre avançando.
PARA SABER MAIS:
Gordan, PA. Discussão de casos clínicos: vamos por partes? Raciocínio Clínico, 2019.
Thistlethwaite JE, Davies ED, Ekeocha S et al. The effectiveness of case-based learning in health professional education: a BEME systematic review. Medical Teacher, 2012.
Cohen DA, Newman LR, Fishman LN. Twelve tips on writing a discussion case that facilitates teaching and engages learners. Medical Teacher, 2016.
ten Cate O, Custers EJFM, Durning SJ. Principles and Practice of Case-based Clinical Reasoning Education: A Method for Preclinical Students. Cham, Switzerland: Springer Open, 2018.





